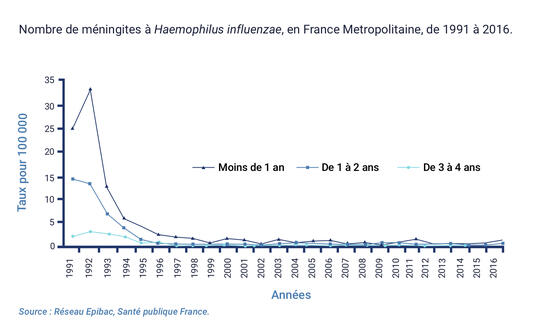
Le risque de méningite est plus important entre 3 et 18 mois (exceptionnel avant 3 mois), avec un pic entre 6 et 12 mois. Les épiglottites s’observent plus tardivement (nourrissons et jeunes enfants).
Le but de la vaccination est donc de protéger très tôt les jeunes nourrissons.
RECOMMANDATIONS GÉNÉRALES
Depuis le 1er Janvier 2018, la vaccination contre les infections invasives à Haemophilus influenzae b est obligatoire pour tous les nourrissons, en combinaison avec les vaccins contre la diphtérie, le tétanos, la poliomyélite, la coqueluche et l’hépatite B. Elle est exigée pour l’admission ou le maintien en collectivité de tous les enfants nés à partir du 1er janvier 2018.
RECOMMANDATIONS PARTICULIÈRES
Vaccination autour d’une personne présentant une infection invasive à Hib
- Foyer familial : consultation en urgence pour une prophylaxie par la rifampicine de tous les membres du foyer (y compris le cas index à sa sortie d'hôpital) si un des membres du foyer a moins de 5 ans et n’est pas complétement vacciné, et mise à jour de la vaccination pour les enfants âgés de moins de 5 ans non ou incomplètement vaccinés.
- En collectivité d’enfants : éviction scolaire jusqu’à la guérison clinique ; vérification du statut vaccinal des enfants de moins de 5 ans de la même section et vaccination des enfants non ou incomplètement vaccinés ; consultation en urgence pour une prophylaxie par la rifampicine pour les enfants de moins de 5 ans non ou incomplètement vaccinés présents dans la même section.
Au-delà de l’âge de 5 ans, les personnes aspléniques et les personnes présentant certaines hémopathies doivent également être vaccinées.
SCHÉMA DE VACCINATION
Nourrissons
- 1 dose à 2 mois et à 4 mois.
- 1 dose de rappel à 11 mois.
En général, le vaccin contre les infections invasives à Haemophilus influenzae b est combiné aux vaccins diphtérie, tétanos, poliomyélite, coqueluche et hépatite B.
Rattrapage pour les enfants non vaccinés
- Entre 6 et 12 mois : 2 doses à un mois d’intervalle suivies d’une dose de rappel à l’âge de 18 mois, soit en monovalent, soit associé aux autres valences vaccinales si le rattrapage le nécessite.
- De 13 mois à 5 ans : 1 dose, soit en monovalent, soit associé aux autres valences vaccinales et fonction de l’âge et de la nature du rattrapage.
Enfants au-delà de 5 ans immunodéprimés ou aspléniques, et adultes immunodéprimés ou aspléniques
- 1 dose de vaccin monovalent.