Vaccination préventive
La vaccination préventive contre la rage est recommandée pour les chiroptérologues et les personnes régulièrement exposées aux virus de la rage des chauves-souris en France métropolitaine.
Recommandations pour les professionnels
La vaccination préventive contre la rage est recommandée pour les personnels des services vétérinaires, personnels des laboratoires manipulant du matériel contaminé ou susceptible de l’être par le Lyssavirus de la rage ou d’autres Lyssavirus, équarrisseurs, personnels des fourrières, naturalistes, taxidermistes, gardes-chasse, gardes forestiers, personnels des abattoirs.
Recommandations pour les voyageurs
Pour les voyageurs devant effectuer un séjour dans des zones à haut risque (Asie, Afrique y compris Afrique du Nord, Amérique du Sud), la vaccination préventive est recommandée dans les cas suivants :
- Séjour prolongé ou aventureux avec un risque élevé de contact avec des animaux domestiques ou sauvages ou
- Séjour en situation d’isolement ne permettant pas une prise en charge rapide.
Cette vaccination préventive est notamment recommandée chez les jeunes enfants dès qu’ils marchent. En effet, ils ont un risque plus élevé d’exposition par morsure ou par contact mineur passé inaperçu ou non déclaré par l’enfant (léchage sur peau excoriée, griffure, etc.).
Une évaluation du risque rabique par pays est présentée par le Public Health England sur son site.
Schéma de vaccination
La vaccination rabique avant exposition comprend deux injections de vaccin :
Surveillance sérologique de la vaccination préventive chez des professionnels exposés
La surveillance sérologique est pratiquée sur sérum après prélèvement de sang complet sur tube sec. La méthode de référence est une méthode de séroneutralisation (réduction de foyers fluorescents – RFFIT) pratiquée dans les laboratoires de référence. La technique utilisée en routine est une technique immunoenzymatique. Le titre d’anticorps antirabiques supérieur ou égal à 0,5 UI/ml reconnu par l’OMS a été considéré comme le niveau approprié pour démontrer l’immunité contre la rage. Dans tous les cas, le taux d’anticorps est à apprécier en fonction des vaccinations antérieures, notamment de la date du dernier rappel. Dans tous les cas, la surveillance sérologique des professionnels est préférable à l’administration systématique de rappels. Un rappel sera effectué uniquement si le titre d’anticorps neutralisant est inférieur à 0,5 UI/ml.
On distingue plusieurs types de suivi sérologique en fonction du risque d’exposition des catégories de professionnels concernés :
-
Les professionnels vaccinés qui ne sont pas soumis à un risque continu et fréquent mais qui peuvent être exposés à des cas de rage importés, comme certains personnels des services vétérinaires, des fourrières, des centres de quarantaine ou qui peuvent être amenés à manipuler des chauves-souris comme dans les centres de soins à la faune sauvage :
- Surveillance sérologique tous les deux ans à partir de la fin de la première année, sans qu’un premier rappel ne soit effectué au cours de la première année.
-
Les professionnels vaccinés soumis à un risque continu ou fréquent, c’est-à-dire pouvant être exposés en milieu de laboratoire à des concentrations élevées de Lyssavirus vivant :
- Contrôle sérologique quinze jours après la vaccination et test sérologique six mois après. Si le titre d’anticorps antirabiques neutralisants devient inférieur à 0,5 UI/ml, une injection de rappel doit être pratiquée. Si le taux d’anticorps est suffisant, on attend encore six mois pour pratiquer l'injection de rappel qui doit être systématique, soit un an après le début de la primovaccination. Par la suite, un contrôle sérologique sera pratiqué tous les six mois et un rappel administré à chaque fois que le titre d’anticorps est inférieur à 0,5 UI/ml.
Ces recommandations s’appliquent pour les personnes immunocompétentes. Dans le cas contraire, il est souhaitable de prendre un avis auprès des experts du Centre national de référence de la rage.
Dans le cas où la surveillance sérologique n’est pas possible, la périodicité des rappels est systématiquement de deux ans pour les professionnels vaccinés qui, dans leurs activités, ne sont pas soumis à un risque continu ou fréquent d’exposition et d’un an pour les professionnels vaccinés pouvant être exposés en milieu de laboratoire à des concentrations élevées de virus rabique.
Pour les chiroptérologues, la surveillance sérologique est effectuée par un centre antirabique quinze jours après la primovaccination. Par la suite, un contrôle sérologique sera pratiqué deux semaines après le rappel à un an, puis tous les ans avant la saison de capture (printemps). La fréquence des rappels sera déterminée en fonction du taux d’anticorps lors du contrôle sérologique annuel :
- Si le taux d’anticorps antirabiques neutralisants est supérieur ou égal à 1 UI/m, le titre est jugé suffisant et un contrôle sérologique sera programmé l’année suivante.
- Si le taux d’anticorps antirabiques neutralisants est inférieur à 1 UI/ml, un rappel vaccinal suivi d’un contrôle sérologique au minimum quinze jours plus tard est nécessaire.
Les prélèvements doivent être envoyés pour analyse au Centre national de référence de la rage qui assurera ce dosage par la méthode RFFIT. L’exposition aux Lyssavirus des chiroptères devrait être limitée, et arrêtée dès que le contrôle sérologique met en évidence un taux d’anticorps inférieur à 1 UI/ml.
Pour le personnel travaillant sur les Lyssaviruscomme pour les chiroptérologues, le résultat de la sérologie détermine la nécessité des rappels vaccinaux, voire la recommandation de cesser toute activité exposant aux Lyssavirus si ce taux reste inférieur aux seuils recommandés (1 UI/ml pour les personnes exposées au virus des chauves-souris européennes).
Conduite à tenir en cas d’exposition à un animal suspect de rage
La prise en charge en cas d’exposition à risque (principalement en zone d’enzootie ou en cas de contact avec une chauve-souris quelle que soit la zone) comprend plusieurs étapes, dont le parage de la plaie, la vérification de l’immunité antitétanique, la discussion d’une antibiothérapie et la recherche de l’animal.
Si l’animal est suspect, inconnu ou non disponible (en fuite ou morsure dans un pays tiers), la personne mordue doit être adressée le plus tôt possible à un centre de vaccination antirabique qui décidera de l’indication d’une prophylaxie post-exposition, en fonction de l’espèce animale, des circonstances de l’exposition, des lésions et de l’épidémiologie de la rage dans le pays d’exposition. Seuls les centres antirabiques peuvent initier la vaccination en post-exposition.
L’OMS a précisé, en 2018, la conduite à tenir en fonction de la catégorie d’exposition au virus de la rage, en fonction de trois niveaux d’exposition.
Niveaux de risque d'exposition au virus de la rage par catégorie d'après l'Organisation mondiale de la santé (2018), repris dans HAS 2018, p 10 :
Catégorie |
Nature du contact avec un animal sauvage
ou domestique présumé enragé ou dont la rage a été confirmé |
I |
Contact ou alimentation de l'animal
Léchage sur peau intacte |
II |
Peau découverte mordillée
Griffures bénignes ou excoriations sans saignements
Léchage sur peau érodée |
III |
Morsure(s) ou griffure(s) ayant traversé la peau
Contamination muqueuse par la salive (léchage) |
Vaccination post-exposition d’une personne non vaccinée antérieurement
Les recommandations de l’Organisation Mondiale de la Santé (OMS) sur la prophylaxie en fonction de la catégorie d’exposition ont été reprises par la Haute Autorité de santé en 2018 (HAS) et précisées pour la France par le Haut Conseil de la santé publique (HCSP) en septembre 2020.
Prophylaxie post exposition par catégorie d'exposition d'après l'Organisation mondiale de la santé. 2018
|
Exposition de catégorie I |
Exposition de catégorie II |
Exposition de catégorie III |
Individus jamais encore
immunisés quel que soit
le groupe d'âge |
Lavage des surfaces cutanées exposées.
Aucune PPE n'est requise. |
Lavage de la plaie et vaccination immédiate :
- Injections ID en 2 sites aux jours 0, 3 et 7
ou
- Injections IM en 1 site aux jours 0, 3, 7 et entre 14 et 28 jours
ou
- Injections IM en 2 sites au jour 0 et en 1 site aux jours 7, 21
Les immunoglobulines antirabiques ne sont pas indiquées.
|
Lavage de la plaie et vaccination immédiate :
- Injections ID en 2 sites aux jours 0, 3 et 7
ou
- Injections IM en 1 site aux jours 0, 3, 7 et entre 14 et 28 jours
ou
- Injections IM en 2 sites au jour 0 et en 1 site aux jours 7, 21
L'administration d'immunoglobulines antirabiques est recommandée.
|
Individus précédemment
immunisés quel que soit
le groupe d'âge |
Lavage des surfaces cutanées exposées.
Aucune PPE n'est requise. |
Lavage de la plaie et vaccination immédiate :
- Injections ID en 1 site aux jours 0 et 3
ou
- Injections ID en 4 sites au jour 0
ou
Injections IM en 1 site aux jours 0 et 3
Les immunoglobulines antirabiques ne sont pas indiquées.
|
Lavage de la plaie et vaccination immédiate :
- Injections ID en 1 site aux jours 0 et 3
ou
- Injections ID en 4 sites au jour 0
ou
- Injections IM en 1 site aux jours 0 et 3
Les immunoglobulines antirabiques ne sont pas indiquées.
|
Ces recommandations de l’OMS concernent les pays où la rage est endémique, ce qui n’est plus le cas en métropole. Toutefois, certaines personnes peuvent avoir été exposées lors d’un contact dans un pays où la rage est endémique ou avec un animal malade importé illégalement, et consultent dans un centre antirabique (CAR) en France. En effet, seuls les centres antirabiques sont autorisés à mettre en œuvre une prophylaxie post-exposition.
Le HCSP a donc défini deux conduites à tenir pour la France, en Guyane et hors Guyane.
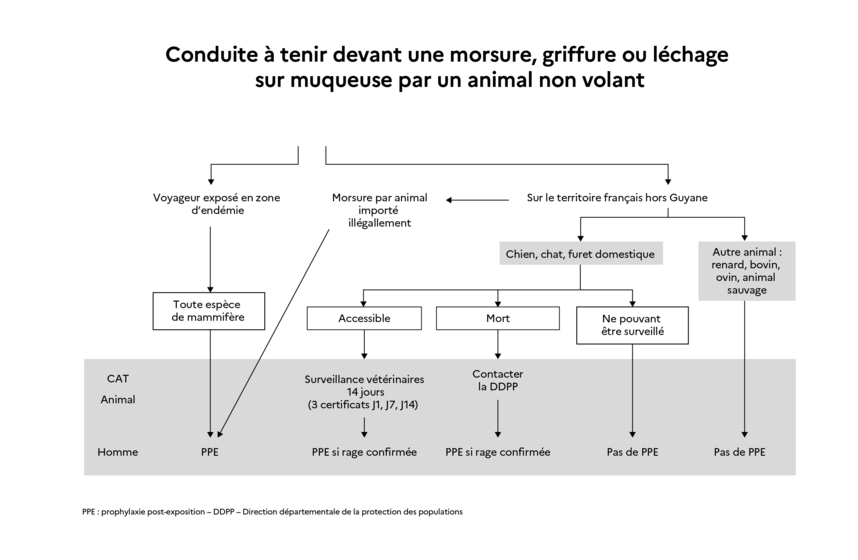
Prophylaxie de la rage post-exposition sur le territoire français hors Guyane
- L’animal impliqué est d’une espèce pouvant transmettre le virus de la rage et il vit ou provient d'une zone enzootique pour les animaux terrestres non volants. Il s’agit d’expositions survenues lors d’un séjour à l’étranger ou en rapport avec un animal importé (depuis moins de 6 mois) d’une zone enzootique. Dans cette situation, il faut traiter en suivant les recommandations de l’OMS pour les zones enzootiques.
- L’animal impliqué est d’une espèce pouvant transmettre le virus de la rage et il vit dans une zone officiellement indemne de rage des mammifères terrestres non volants, (sur le territoire français métropolitain ou dans les territoires d’outre-mer - à l’exception de la Guyane -) et il n’y a pas de notion avérée de contact avec un animal provenant de zone d’enzootie.
- L’animal est disponible pour la surveillance : en l'absence de signe évocateur de rage, il n’y a pas lieu d’initier en urgence une PPE.
- Si l’animal mordeur développe des signes évocateurs de rage, il devient suspect clinique de rage et il est alors recommandé de traiter immédiatement.
- Si l’animal meurt ou doit être euthanasié, sa tête doit être envoyée au laboratoire et on attend le résultat.
- L’animal n’est pas disponible pour une surveillance vétérinaire ou pour être analysé : la conduite à tenir dépend de l’animal incriminé (carnivores, chauves-souris, etc.) (Cf schéma).
- L’animal impliqué est d’une espèce pouvant transmettre le virus de la rage et il vit à Mayotte. En l’absence d’évolution épidémiologique significative, les indications de la prophylaxie post-exposition à Mayotte restent celles fixées pour la France Métropolitaine.
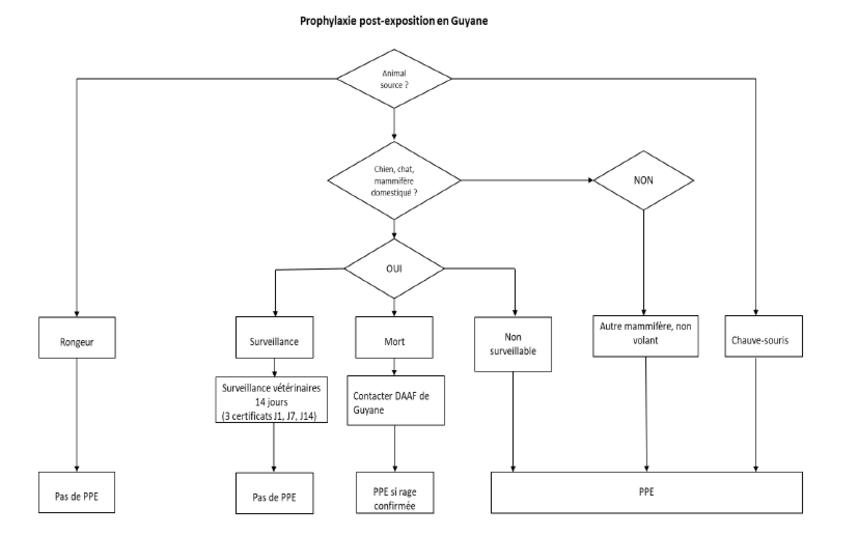
Prophylaxie de la rage post-exposition en Guyane
- L’animal impliqué est d’une espèce pouvant transmettre le virus de la rage et il vit en Guyane française. Compte-tenu de l’épidémiologie particulière de la rage en Guyane française (présence de rage desmodine, frontière avec le Brésil, où des cas de rage canine sont régulièrement rapportés), la PPE est recommandée après toute exposition à des mammifères pour lesquels la surveillance n’est pas possible (chiens, chats, chauves-souris autres mammifères domestiques, animaux de rente, mais également les mammifères sauvages, comme les singes).
- Cette recommandation ne concerne pas l’exposition aux rongeurs, pour laquelle aucune PPE n’est recommandée.
- L’animal impliqué n’est pas susceptible de transmettre le virus de la rage (oiseau, reptiles, petits rongeurs…) : il n’y a pas d’indication de PPE quel que soit la provenance de l’animal.
Schéma de vaccination
La vaccination des personnes exposées à la rage en prophylaxie post-exposition peut être réalisée selon les recommandations de l’OMS et de la HAS :
- Soit par voie intradermique (situation hors AMM en France),
- Soit par voie intramusculaire (protocole Essen ou Zagreb).
La vaccination par voie intradermique est réalisée par injection intradermique en deux sites aux jours 0, 3 et 7. Une dose intradermique correspond à 0,1 ml de vaccin antirabique. L’utilisation de seringues compatibles avec ce dosage est préconisée temporairement, dans l’attente de la mise à disposition par les firmes pharmaceutiques de présentations vaccinales adaptées à la voie intradermique.
Par voie intramusculaire, la prophylaxie post-exposition se fait selon les protocoles Essen ou Zagreb
-
Le schéma à quatre doses, dit protocole de « Zagreb », prévoit l’administration de deux doses au jour 0 (une dans chacun des deux deltoïdes ou sites de la cuisse), puis une injection aux jours 7 et 21.
-
Le schéma à cinq doses, dit protocole de « Essen », comprend cinq injections de vaccin aux jours 0, 3, 7, 14 et 28 (le jour 0 étant le premier jour du traitement qui doit commencer le plus tôt possible après l’exposition, de façon optimale le jour même).
Vaccination post-exposition d’une personne préalablement vaccinée contre la rage
Les personnes exposées ou réexposées à la rage qui avaient déjà̀ reçu une prophylaxie pré́-exposition, une prophylaxie post-exposition ou qui ont arrêté́ la prophylaxie post-exposition après avoir reçu au moins deux doses de vaccin devraient recevoir :
- Une injection intradermique en un site à jour 0 et jour 3, ou
- L’administration intradermique en quatre sites intradermiques à jour 0.
Dans certains cas, le centre antirabique pourra prescrire également des immunoglobulines : morsure de chauve-souris, patient immunodéprimé, morsure de grade III.
Surveillance sérologique de la vaccination réalisée après exposition
Cette surveillance est indiquée :
- Chez les personnes immunodéprimées (sujets porteurs du virus de l’immunodéficience humaine, traités par corticothérapie, immunosuppresseurs, chimiothérapie anticancéreuse, ou atteints d’autres affections entraînant une immunodépression telle qu’insuffisance hépatique, rénale, etc.) ;
- Chez les sujets qui reçoivent une chimioprophylaxie antipaludique par chloroquine, dont il a été montré qu’elle pouvait diminuer la réponse en anticorps antirabiques ;
- Chez les sujets âgés et les femmes enceintes ;
- Chez les sujets présentant une infection intercurrente en cours de protocole vaccinal ;
- Chez les sujets pour lesquels le protocole vaccinal n’a pas été conforme aux recommandations.
Un titrage d’anticorps antirabiques sera prescrit dix à quinze jours après la fin du traitement. Selon les résultats, si le titre en anticorps est insuffisant, une ou plusieurs injections de vaccin supplémentaires peuvent être pratiquées.